Conosciamo l’Hiv da più di tre decenni. Da quando, agli inizi degli anni Ottanta, cominciarono a diffondersi le prime notizie circa insolite infezioni e casi di rari tumori, collegati a un cattivo funzionamento del sistema immunitario, tra la comunità gay negli Usa. Ragion per cui la malattia, ancora misteriosa, si guadagnò l’appellativo di “cancro dei gay”, e “immuno-deficenza collegata ai gay”. Anche se ben presto fu chiaro, almeno alla comunità scientifica, che l’epidemia non colpiva solo gli omosessuali, e non era circoscritta dai confini Usa ma era un problema di portata mondiale.
La patologia fu associata a un’infezione virale solo a partire dal 1983, quando fu identificato il virus Hiv (Human Immunodeficiency Virus). Poi si accertò che la trasmissione poteva avvenire per via sessuale ma anche per contatto con sangue infetto, con lo scambio di siringhe e da madre a figlio.
Alla metà degli anni Ottanta l’impennata di casi di Aids e la mortalità elevatissima, anche nel giro di mesi anni dalla diagnosi, suscitò un’ondata di paura. Poi negli anni, l’Hiv è via via diventato meno inquietante. Grazie alle terapie che, arrivate dopo anni di tentativi, hanno rivoluzionato le cure, e anche la prevenzione della malattia. Tanto che oggi le persone sieropositive possono avere aspettative di vita paragonabili a quelle delle persone non infette. Oggi quasi 37 milioni di persone nel mondo convivono con il virus.
Il virus dell’Hiv e il sistema immunitario
Una volta infettati con il virus dell’Hiv l’infezione rimane a vita. Questo perché, ricordano i Centers for Disease Control and Prevention (Cdc), il nostro corpo non è in grado di liberarsi dal virus, anche se sotto trattamento.
L’Hiv colpisce alcune cellule del sistema immunitario, un sottogruppo di linfociti T noti come CD4, che aiutano a combattere le infezioni. Il virus ne sovverte il funzionamento, utilizzandole come macchinario per replicarsi, e, se non trattato, nel tempo compromette a tal punto il funzionamento del sistema immunitario da renderlo incapace di combattere contro le infezioni ma anche da alcuni tipi di tumore. Tanto che le persone con Hiv hanno un più alto rischio di alcuni tumori. Se non contrastato, il virus prospera praticamente indisturbato, fino a sviluppare l’AIDS (Acquired Immunodeficiency Syndrome).
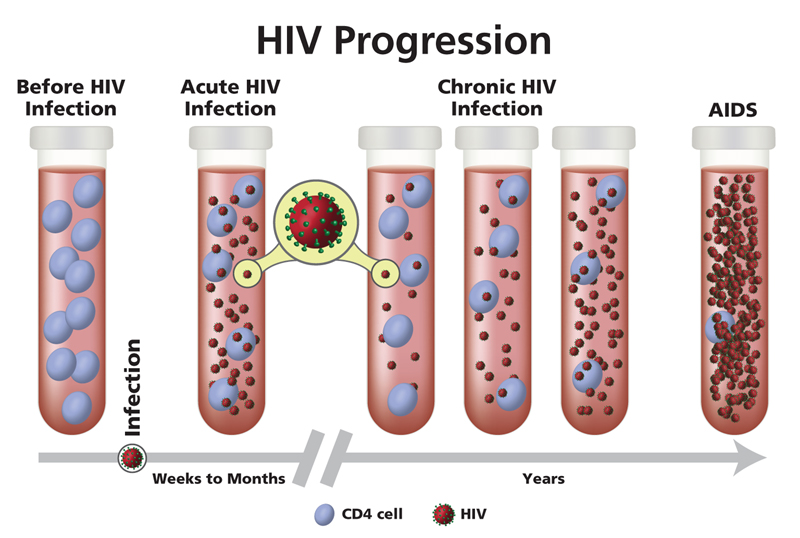
La sindrome da immunodeficienza acquisita è considerata come l’ultimo stadio dell’infezione da Hiv, quello il cui il sistema di difesa del corpo è così danneggiato che compaiono una serie di malattie opportunistiche. La presenza di infezioni opportunistiche o di livelli critici, sotto una determinata soglia, di cellule CD4 porta alla diagnosi di AIDS. I farmaci disponibili contro l’Hiv, di contro, impedendo la moltiplicazione del virus, possono arrestare la corsa verso la distruzione delle cellule CD4. In questo modo l’infezione cronica può rimanere asintomatica per anni.
I test per l’Hiv
Per beneficiare delle terapie oggi disponibili, ovviamente, è necessario accertare l’avvenuta infezione, cosa che è possibile eseguendo un test, anche fai da te, a casa, acquistando il kit in farmacia.
I test oggi disponibili possono rivelare la presenza del genoma virale, del virus e degli anticorpi prodotti contro l’Hiv (come accade per quelli fai da te). Alcuni possono rivelare l’Hiv più precocemente rispetto al momento dell’esposizione al virus, come quelli che misurano la presenza di genomi e antigeni virali: gli anticorpi contro l’Hiv impiegano infatti un po’ di tempo a formarsi, da tre settimane a tre mesi. Nessun test però può evidenziare la presenza del virus subito dopo l’infezione.
Come funzionano le terapie
Dalla metà degli anni Novanta la storia dell’Hiv è stata rivoluzionata. Il cambio di paradigma è arrivato con le prime terapie antiretrovirali: farmaci in grado di bloccare la replicazione del virus. Agendo a diversi livelli del ciclo vitale del virus, questi medicinali di fatto impediscono la distruzione dei linfociti T CD4 da parte dell’Hiv. E più CD4 vitali una maggiore difesa contro agenti infettivi e un rallentamento degli effetti della malattia.
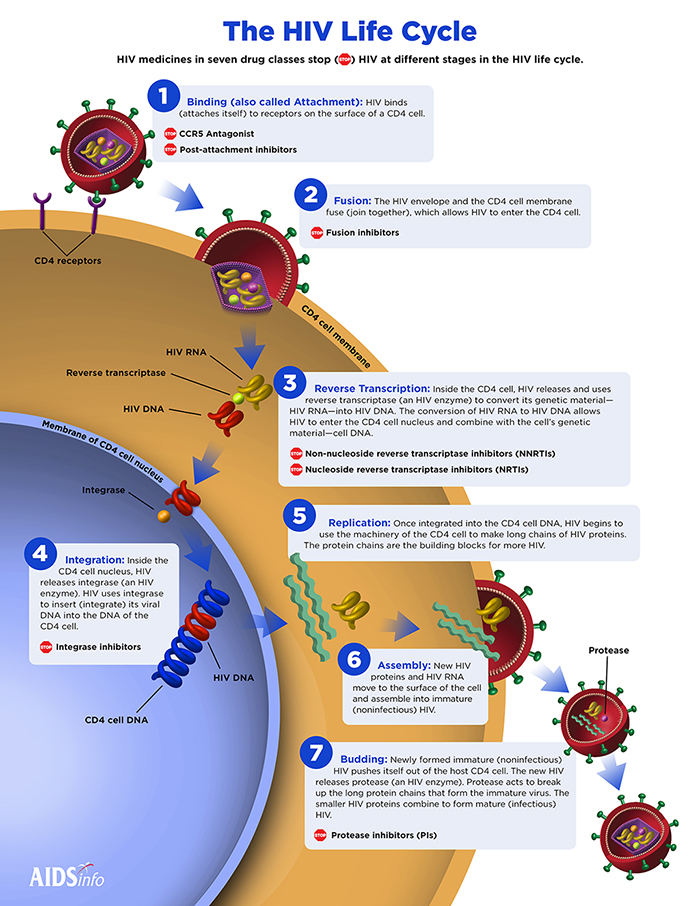
Esistono diverse tipologie di farmaci, che bloccano il virus a vari stadi: il regime terapeutico per ogni paziente comprende più medicinali, che agiscono con meccanismi diversi (i regimi di trattamento iniziale comprendono in genere tre farmaci combinati, di almeno due classi diverse).
La somministrazione delle terapie è giornaliera, ma ci sono tentativi, alcuni molto promettenti, che mirano a ridurre l’assunzione a una sola volta al mese, tramite iniezioni. I trattamenti antiretrovirali hanno così rivoluzionato la storia dell’Hiv che oggi la ricerca su nuove terapie – compresi vaccini preventivi e tecniche di editing genetico sulle cellule del pazienti per renderli immuni al virus – vanno considerate soprattutto come strategie accessorie alle terapie antiretrovirali, pilastro della lotta al virus.
Perché è difficile eliminare l’Hiv
Le terapie antiretrovirali (ART) arrivate negli anni Novanta hanno stravolto la gestione della malattia ma non l’hanno eliminata. Questo perché bloccano la replicazione virale ma non riescono ad agire sul virus latente. L’Hiv infatti, dopo aver infettato le cellule, non sempre inizia a sfruttarle per replicarsi ma può rimanere al loro interno in uno stadio dormiente, latente. C’è ma non è attivo, e non si vede. Queste cellule immunitarie infettate dal virus ma che non producono altre particelle virali sono dette reservoir o serbatoi virali, e sono uno degli scogli più duri nella lotta al virus, perché sfuggono ai farmaci, alle armi che abbiamo oggi a disposizione per combattere l’Hiv.
I reservoir del virus possono trovarsi nei linfonodi, nel sangue, nel cervello, nel tratto digestivo. Possono rimanere latenti per anni, ma possono anche risvegliarsi. Ecco perché è necessario continuare a seguire le terapie anche quando i livelli del virus sono ridotti o in quei casi in cui il virus non è stato più rintracciabile per diverso tempo.
Buona parte della ricerca contro l’Hiv oggi mira a risolvere proprio il problema dei serbatoi virali. Le strategie tentate sono diverse: alcune mirano a risvegliare il virus, così da renderlo un bersaglio sensibile e soprattutto visibile per il sistema immunitario o per i farmaci, altre, con tecniche di terapia genica, mirano ad eliminare il genoma virale da questi serbatoi. L’impresa però è ardua perché il virus può mutare nel tempo e diventare resistente ai trattamenti disponibili, che diventano così inefficaci.
Quando il virus diventa resistente riacquisisce la capacità di moltiplicarsi, anche sotto trattamento. È per questo che oggi il monitoraggio di virus resistenti e la ricerca di nuove soluzioni che siano efficaci contro queste forme rappresentano una delle principali sfide nella lotta al virus e alla sua eradicazione.
La terapia antiretrovirale è prevenzione
Aderire alla terapia è fondamentale. Un paziente ben trattato, e trattato precocemente, riesce a controllare la moltiplicazione del virus, e può mirare ad avere un’aspettativa di vita paragonabile a quella dei sieronegativi, tanto che oggi la sfida per chi ha già contratto l’infezione è quella dell’invecchiamento.
Mantenere l’aderenza alla terapia è fondamentale per ridurre le resistenze ai farmaci, ma soprattutto perché i trattamenti antiretrovirali possono abbassare sensibilmente la quantità di virus in circolo, al punto tale da ridurre sensibilmente il rischio di trasmettere il virus. È per questo che ormai da qualche anno le terapie antitrovirali sono considerate una forma di prevenzione: il trattamento rende l’infezione meno contagiosa. Ma il concetto di prevenzione legato all’assunzione delle terapie è ben più ampio.
Assumere le terapie consente di scongiurare sensibilmente il rischio di trasmissione dell’infezione da madre a figlio e i trattamenti possono avere una funzione anche profilattica: l’assunzione delle terapie antiretrovirali diminuisce il pericolo di contrarre il virus in persone sieronegative. Un concetto quest’ultimo cui ci si riferisce con l’acronimo PreP (Pre-Exposure Prophylaxis), che potrebbe rappresentare un’arma in più nella lotta all’Hiv, per esempio nel caso di persone ad alto rischio di infezione, come le coppie sierodiscordanti, in cui uno dei partner ha l’infezione virale. La terapia ART è raccomandata per tutte le persone sieropositive con regimi diversi a seconda delle caratteristiche cliniche e della possibile interazione con altri farmaci.
Hiv, cosa ci resta da fare
In trent’anni l’epidemia di Hiv conta 77 milioni di persone infettate e più di 35 milioni di morti AIDS correlate. Al momento, ogni anno si registrano 1,8 milioni di nuove infezioni e 940 mila morti collegate all’AIDS (dati riferiti al 2017).
Sono numeri che raccontano quanto ancora rimane da fare nella lotta al virus, continuando a investire nello sviluppo e nell’accesso alle terapie, ma anche in prevenzione e ricerca. La prevenzione continua a essere un pilastro fondamentale nell’arginare le nuove infezioni, contro cui è necessario mettere in campo tutte le armi che abbiamo a disposizione: dai test per conoscere il proprio stato, all’uso dei preservativi, all’accesso ai trattamenti, anche in chiave di profilassi farmacologica. Ma è opinione diffusa che per mettere fine all’epidemia serve un vaccino (preventivo, ovvero in grado di scongiurare il rischio di infezione in persone sane, e non terapeutico come strategia di trattamento per le persone che sono già infette). Soprattutto negli hotspot dell’infezione, dove le probabilità di diffusione sono più elevate: in una prevalenza globale dell’infezione tra gli adulti dello 0,8%, la regione dell’Africa subsahariana raggiunge picchi di 4,2%.
Riferimenti principali: Who, Cdc, Niaid-Hiv, AIDSinfo-NIH, UNAIDS, hiv.gov



Ci sono degli errori di fondo: la prep non serve alle coppie sierodiscordanti, ma è un ottimo strumento e riduce del 96% il rischio di contrarre l’HIV in categorie a rischio! E’ comprovato che un partner con carica virale non rilevabile (o inferiore alle 200 copie per ml di sangue) non può trasmettere il virus, nemmeno attraverso rapporti non protetti, né con scambio di sangue, per tanto non ci sono se e non ci sono ma…